Kardiovaskulär prevention
Vårdnivå och remissrutiner
Husläkarmottagning
Bedömning, utredning, behandling och uppföljning av stabila patienter med kardiovaskulära och metabola riskfaktorer och sjukdomar
Primärvårdsrehab
Handledd gångträning vid claudicatio intermittens
Remiss till öppenvårdsmottagning
- Överväg remiss till hjärtmottagning vid kronisk kranskärlssjukdom där sekundärpreventiva målvärden ej nås eller symtomen kvarstår trots adekvat medicinering.
- Överväg remiss till diabetesmottagning. Bedömning då optimal glukos-, blodtrycks- och lipidkontroll inte kunnat uppnås inom primärvården
Bakgrund
Kardiovaskulär prevention syftar i hög utsträckning till att förhindra aterosklerosutveckling och därmed sjukdom och förtidig död samt att bibehålla en hög funktionsnivå, symtomfrihet och livskvalitet. Detta sker genom livsstilsmodifiering, läkemedelsbehandling och interventioner där det är lämpligt. Hjärtkärlsjukdomar tillhör våra vanligaste och mest allvarliga sjukdomar. Goda levnadsvanor och en god preventiv behandling kan förebygga och förhindra uppkomsten av hjärtkärlsjukdom.
I detta vårdprogram följer en förenklad översikt över kardiovaskulär prevention ur ett primärvårdsperspektiv. Avsteg och tillägg kan i praktiken bli aktuellt i det individuella fallet. Det är viktigt att anpassa mål och behandling utefter individens unika förutsättningar. Man behöver ha en helhetssyn på patientens kardiovaskulära risk och samsjuklighet för att kunna erbjuda rätt behandling.
Grunden i den kardiovaskulära preventionen är hälsosamma levnadsvanor, ett välreglerat blodtryck, lågt LDL-kolesterol och välkontrollerat glukosstatus.
Epidemiologi
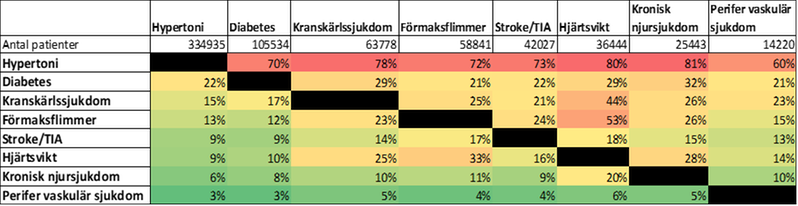
Kardiovaskulära sjukdomar är vanliga i befolkningen. Hypertoni är både den vanligaste sjukdomen och den vanligaste samsjukligheten. För att ge rätt behandling behöver man ta hänsyn till patientens samlade sjuklighet och riskfaktorer. Som exempel har 70 procent av patienterna med diabetes en samtidig hypertoni och 29 procent av patienterna med kranskärlssjukdom har samtidigt diabetes.
Klicka på bilden för större format.
Antal patienter med kardiometabola sjukdomar samt prevalens samsjuklighet i Region Stockholm 2018 (befolkning: 2 323 667). Data från Region Stockholms vårdadministrativa datalager (VAL). Anpassat från Forslund et al. ”Patterns of multimorbidity and pharmacotherapy: a total population cross-sectional study”. 2020.
Riskfaktorer
Kardiovaskulär risk och sjukdom ska ses som ett kontinuum över tid som sträcker sig från ärftlighetsfaktorer och levnadsvanor, till kardiovaskulära riskfaktorer som i slutändan kan leda till manifest kardiovaskulär sjukdom. Oavsett var en viss individ befinner sig i detta kontinuum så är målsättningen alltid att minimera den kardiovaskulära risken.
Klicka på bilden för större format.
- Aterosklerostisk hjärtkärlsjukdom
- Hypertoni
- Diabetes mellitus eller prediabetes
- Njursjukdom – nedsatt njurfunktion och/eller albuminuri
- Hyperlipidemi
- Hög ålder
- Ärftlighet
- Fetma
- Otillräcklig fysisk aktivitet
- Rökning
Samsjuklighet
Förutom att göra en uppskattning av patientens kardiovaskulära risk är det av stor vikt att identifiera relevant samsjuklighet. Utöver ovanstående samsjuklighet och riskfaktorer finns andra sjukdomar som ökar den kardiovaskulära risken, som till exempel autoimmuna inflammatoriska sjukdomar och psoriasis.
Sjukdomar som kan komplicera handläggning och behandling är till exempel psykiatrisk sjuklighet, KOL, kognitiv svikt/demens, missbruk, andra endokrinologiska sjukdomar än diabetes mellitus eller medfödda tillstånd.
Utredning
För detaljerad utredningsgång se respektive vårdprogram på Viss.
Symtom
Kardiovaskulära riskfaktorer är i huvudsak asymtomatiska men kan i senare skeden manifesteras som akuta koronara syndrom, angina pectoris, TIA/stroke, claudicatio intermittens, symtomgivande förmaksflimmer eller hjärtsvikt.
Anamnes
- Ärftlighet: förtida hjärtkärlsjukdom (kvinna < 65 år, man < 55 år) eller diabetes hos förstagradssläkting.
- Graviditetsinducerad hypertoni, diabetes eller preeklampsi
- Tidigare och nuvarande sjukdomar inklusive kardiovaskulära händelser
- Snarkning, symtom på obstruktiv sömnapné
- Levnadsvanor: tobaksbruk, fysisk aktivitet, kost, alkohol, stillasittande, stress, sömnvanor
- Övrigt beroende på samsjuklighet
Status
- Allmäntillstånd, perifera ödem eller jugularisstas
- Längd, vikt, BMI, midjemått
- Auskultation av hjärta och lungor
- Perifer kärlstatus: auskultera karotider och njurartärer, palpera perifera kärl
- Buk: aorta (breddökad, biljud)
- Blodtryck. Ortostatiskt blodtryck hos äldre, vid diabetes och misstanke på risk för ortostatiska komplikationer
- EKG initialt samt vid misstanke på arytmi, ischemi eller hjärtsvikt
- Övrigt beroende på samsjuklighet
Handläggning vid utredning
Den fortsatta handläggningen baseras på en samlad riskbedömning för patienten.
Risken kan grovt delas in i fyra nivåer: Mycket hög risk, hög risk, måttlig risk och låg risk (motsvarande > 10 procent, 5–9 procent, 1–4 procent, och < 1 procent risk dö i hjärtsjukdom inom tio år) enligt SCORE. Risken att drabbas av någon kardiovaskulär händelse är 2-3 ggr högre än risken att dö i hjärtsjukdom. Skattning av risk för kardiovaskulära händelser kan fås i SCORE-2/SCORE-OP.
Viktiga faktorer för riskbedömning
Riskfaktorer | Förekomst av organskada | Etablerad aterosklerotisk |
|---|---|---|
|
|
|
Mycket hög risk
- Sekundärprevention vid dokumenterad aterosklerotisk sjukdom, t.ex. ischemisk hjärtsjukdom, TIA/ischemisk stroke, aortasjukdom, perifer artärsjukdom.
- Diabetes typ 2 (eller typ 1 > 40 års ålder) med dokumenterad ateroskleros, mikrovaskulära komplikationer från minst 3 lokaler (t.ex. retinopati, mikroalbuminuri, neuropati) eller tecken på njurskada. Njurskada definieras som eGFR < 45 ml/min eller eGFR 45–59 ml/min och mikroalbuminuri (U-alb/krea 3–30 mg/mmol) eller endast albuminuri (U-alb/krea > 30 mg/mmol).
- Uttalad njurfunktionsnedsättning (eGFR < 30 ml/min) eller eGFR 30−44 ml/min och U-alb/krea > 3 mg/mmol.
- Familjär hyperkolesterolemi (FH) med aterosklerossjukdom eller annan riskfaktor.
Hög risk
- Uttalad stegring av enskild riskfaktor, t.ex. totalkolesterol > 8 mmol/l, LDL > 4,9 mmol/l, grad 3 hypertoni, tobaksrökare med > 20 paketår (paket à 20 cigaretter per dag x år).
- Patienter med diabetes som inte har mycket hög risk (se ovan) eller måttlig risk (se nedan).
- Vänsterkammarhypertrofi eller andra tecken på hypertensiv hjärtsjukdom.
- Måttlig njurfunktionsnedsättning
(eGFR 30−44 ml/min och U-alb/krea < 3 mg/mmol eller
eGFR 45−59 ml/min och U-alb/krea 3−30 mg/mmol eller
eGFR ≥ 60 ml/min och U-alb/krea > 30 mg/mmol). - Familjär hyperkolesterolemi (FH) utan riskfaktorer.
Måttlig risk
- Diabetes typ 1 (ålder < 35 år) eller typ 2 (ålder < 50 år) med < 10 års diabetesduration utan aterosklerotiska riskfaktorer.
- Flertalet med hypertoni grad 2.
Låg risk
- Hypertoni grad 1 utan riskfaktorer
- Riskfaktorer utan samtidig hypertoni/diabetes
För patienter med diabetes mellitus kan NDR:s riskmotor eller SCORE2-Diabetes användas för att uppskatta 5-årsrisken för kardiovaskulär sjukdom och den potentiella riskminskningen av olika åtgärder.
För att få en uppskattning om risken för kardiovaskulära händelser under de närmaste 10 åren bör man i en obehandlad population utan känd aterosklerotisk sjukdom eller diabetes mellitus använda sig av SCORE2/SCORE2-OP Pdf, 548 kB.. SCORE2/SCORE2-OP tar endast hänsyn till ålder, kön, blodtryck och non-HDL kolesterol. Risken sätts i relation till patientens ålder som ett underlag för att diskutera åtgärder för riskminskning som kan var relevant under patientens återstående livstid.
Laboratorieprover
Vid uppföljning:
- Blodstatus
- Glukos, HbA1c eller eventuellt oralt glukostoleranstest
- Kreatinin/eGFR
- Natrium
- Kalium
- Totalkolesterol med LDL, HDL, TG
- U-albumin/kreatininkvot initialt vid hypertoni och regelbundet vid diabetes mellitus samt vid känd kronisk njursjukdom
Behandling
För detaljerade behandlingsrekommendationer se respektive vårdprogram på Viss.
Hypertoni
Hypertoni är den vanligaste samsjukligheten vid kardiovaskulära sjukdomar och diabetes. Ett välreglerat blodtryck minskar risken för alla, oavsett ålder och samsjuklighet. En sänkning av det systoliska blodtrycket med 5 mmHg motsvarar en relativ riskreduktion på cirka 10 procent för kardiovaskulära händelser.
Hypertoni och ohälsosamma levnadsvanor behandlas likadant oavsett förekomst av aterosklerotisk hjärtkärlsjukdom eller diabetes. Lipidsänkande behandling ges beroende på patientens samlade riskbedömning.
Hyperlipidemi
Lipidrubbningar är vanliga i populationer med en västerländsk livsstil. Hyperkolesterolemi är den kliniskt viktigaste blodfettsrubbningen och en viktig riskfaktor för ateroskleros och kardiovaskulär sjukdom.
”Normal kolesterolnivå” ligger ofta högre än ”önskad, optimal nivå” hos patienter med hjärt-kärlsjukdom eller andra riskfaktorer. Som målvärde anges:
- Mycket hög risk: LDL < 1,4 mmol/l
- Hög risk: LDL < 1,8 mmol/l
- Måttlig risk: LDL < 2,6 mmol/l
Diabetes mellitus typ 2
Diabetes är vanligt förekommande hos personer med hjärtkärlsjukdom, hypertoni och hyperlipidemi. Glukoskontroll vid diabetes typ 2 syftar huvudsakligen till att undvika symtom och förebygga skador på njurar, nerver, ögon och små blodkärl.
Den kardiovaskulära preventionen skiljer sig i grunden inte nämnvärt från den som ges vid okomplicerad hypertoni förutom att en mer intensiv lipidsänkande behandling ofta är indicerad. Dessutom har SGLT2-hämmare och GLP-1-agonister visats förebygga hjärtkärlhändelser och mortalitet hos patienter med aterosklerotisk hjärt-kärlsjukdom (ischemisk hjärtsjukdom, ischemisk stroke/TIA, perifer artärsjukdom) och samtidig diabetes mellitus typ 2 varför en noggrann kartläggning av samsjuklighet och glukosstatus är önskvärt.
Kronisk njursjukdom
Kronisk njursjukdom innebär påtagligt ökad kardiovaskulär risk redan i lindriga stadier (mikroalbuminuri) och risken ökar vid mer uttalad albuminuri och/eller njurfunktionsnedsättning. Hypertoni är mycket vanligt och medför både generellt ökad kardiovaskulär risk och risk för ytterligare försämring av njurfunktionen.
Vid kronisk njursjukdom behövs därför både kardiovaskulär och renal protektion. God blodtryckskontroll är centralt och RAAS-blockad är förstahandsläkemedel. SGLT2-hämmare kan minska risken för både kardiovaskulär sjukdom och njurförsämring vid diabetes mellitus typ 2 och vid kronisk njursjukdom med albuminuri. Lipidsänkande behandling bör övervägas som primärprevention hos patienter över 50 år vid GFR < 60 ml/min/1,73m².
Aterosklerotiska hjärtkärlsjukdomar
Aterosklerotisk hjärtkärlsjukdom innefattar i detta fall:
- Ischemisk hjärtsjukdom: akuta koronara syndrom och kronisk ischemisk hjärtsjukdom
- Perifer benartärsjukdom: akut extremitetshotande ischemi, kronisk kritisk ischemi med sår eller vilovärk, claudicatio intermittens och asymtomatisk benartärsjukdom
- Aterosklerosorsakad TIA/ischemisk stroke
- Asymtomatisk karotisstenos samt signifikant ateroskleros påvisad vid annan bilddiagnostik som t.ex. hög calcium score vid CT kranskärl samt fynd av vitsubstansförändringar eller gamla infarkter vid DT/MRT hjärna.
Vid aterosklerotisk sjukdom kombineras blodtryckssänkande behandling, antitrombotisk behandling och intensiv lipidsänkande behandling.
Hjärtsvikt
Hjärtsvikt med nedsatt vänsterkammarfunktion medför indikation för särskild behandling där basbehandlingen utgörs av fyra läkemedel. Flera av läkemedlen titreras till måldos och inte målblodtryck, vilket ofta innebär mer intensiv blodtryckssänkning.
Vid hjärtsvikt med bibehållen vänsterkammarfunktion behandlas grundsjukdomarna som vanligt, t.ex. hypertoni, diabetes och förmaksflimmer. SGLT2-hämmare har visat minskad risk för sjukhusinläggning på grund av hjärtsvikt.
Hjärtsvikt innebär i sig ingen indikation för lipidsänkande behandling, men de flesta med hjärtsvikt har kardiovaskulär samsjuklighet vilket då vanligen föranleder lipidsänkande behandling.
Tabell: Kardiovaskulär prevention
Sammanställning av behandlingsinterventioner för olika kardiovaskulära tillstånd.
Kardiovaskulär prevention - behandlingsinterventioner Pdf, 87 kB.
Levnadsvanor
- Avstå tobak
- Minst 150 minuters måttlig fysisk aktivitet per vecka
- Kompletterande styrketräning och högintensiv konditionsträning
- Kost enligt Nordiska näringsrekommendationer
- Undvika riskbruk av alkohol
Evidensbaserad behandling bör erbjudas vid ohälsosamma levnadsvanor
Tobak: Kvalificerat rådgivande samtal. Läkemedel.
Fysisk aktivitet: Rådgivande samtal. Fysisk aktivitet på recept. Aktivitetsmätare.
Matvanor: Kvalificerat rådgivande samtal.
Alkohol: Rådgivande samtal. Läkemedel.
Sjukskrivning
Rekommenderad tid för sjukskrivning se arbetsverktyg för sjukskrivning, Socialstyrelsen.
Uppföljning
- Patienter med pågående behandling av kardiovaskulära riskfaktorer bör följas tills hen är välinställd och sedan i normalfallet följas upp årligen i någon form. För vissa patienter kan det dock krävas tätare kontroller, t.ex. för patienter som utvecklat symtomatisk hjärtsvikt.
- För symtomfria patienter med god kontroll avseende riskfaktorer, god motivation samt eventuellt stöd av självmonitorering (t.ex. av blodtryck) kan det räcka med glesare kontroller än varje år.
Komplikationer
Manifest kardiovaskulär sjukdom och död.
Kvalitetsindikatorer
Se respektive vårdprogram.